よくある質問
当院へお問い合わせいただく、よくある質問を集めました。
ご参考になさってください。
 白内障について
白内障について
白内障ってなに?
白内障とは、水晶体(カメラのレンズ)がにごった状態のことをいいます。水晶体は眼の外の光を集めて眼底(カメラのフィルム)に集める働きがあるので、これがにごってしまうと様々な見え方の不調が生じます。
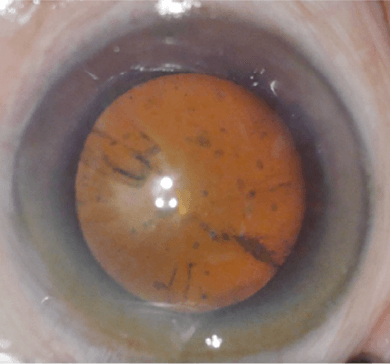
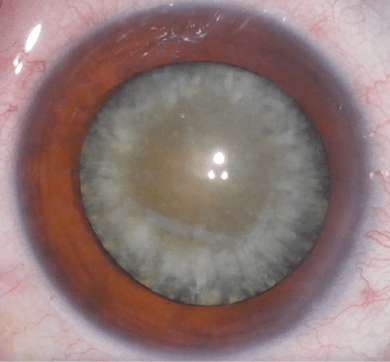
どうして白内障になるの?
最も一般的な原因は、加齢です。だいたいの目安として60歳を過ぎたらある程度の白内障が生じてきています。また、タバコ・糖尿病・強い近視・眼の周囲の打撲・アトピー性皮膚炎・ステロイド内服薬による副作用などにより、白内障が通常より早く進行する場合もあります。空手やラグビー、ボクシングなどといった顔面に打撃を受けるようなことを長期間やっている方は、若い年齢でもすでに白内障が発症していることがあります。
どんな症状が出るの?
「かすんで見える」「ぼやけて見える」というのが最もよくある訴えです。他にも「車のヘッドライトがまぶしく感じる」「片眼ずつ見ると物が二重や三重にだぶって見える」「ピントが合う距離が変わった(眼鏡があわなくなった)」といった症状として表れる場合もあります。
典型的な症状の場合、眼科医が問診(患者様の症状を伺うこと)をしただけでも白内障という病気が推測できることがあります。

画像提供:エイエムオー・ジャパン
株式会社



画像提供:エイエムオー・ジャパン
株式会社
白内障って手術が必要なの?いつごろ手術を受けたらよいの?
白内障があるからといって、必ずしもすぐに手術を受けなくてはならないというわけではありません。まだ白内障の濁りがちょっとしか無い場合や、ご家庭や仕事の都合などでどうしても手術を受けられないような場合には、一旦様子を見ることもあります。
少しでも進行を遅らせるために白内障予防点眼薬(カリーユニ点眼液®︎、ピレノキシン懸濁性点眼液®︎など)を使っていただきながら、数ヶ月~数年先まで定期的な経過観察をおこないます。
ただし点眼薬ではすでに進行してしまった白内障を治すことはできませんので、根本的な治療としては手術をおこなうことになります。手術を受けるべきかどうかのひとつの目安となるのは、矯正視力(眼鏡をかけて最もピントが合った状態にしたときの視力)です。個人差がありますが、だいたい0.7を下回ると日常生活で見えにくさを感じると言われています。眼鏡屋さんや眼科で視力を検査したときに0.7よりも悪かったり、ご自身が見えにくさを感じたりしている場合には、手術を受けた方が良い時期と考えられます。
また、たとえば視力が良好であったとしても、目の疲れや運転時のまぶしさを強く感じていたり、ぼやけて見えることで趣味が楽しめなくなってきたようなら、手術を受けた方が良いでしょう。

そういうと「いやいや、私はまだちゃんと見えているよ。運転も特に困ってないし大丈夫だよ。」とおっしゃる患者様もいます。検査を受けたうえで本当に視力などに問題がなければ良いのですが、道路交通法で定められた視力の最低基準が0.7(普通乗用車)となっていますから、車を運転しているのに視力が0.7を下回っている場合には自覚症状が無かったとしても手術を受けなくてはなりません。「自分は見えているから」と言ってそのまま運転を続けるのは非常に危険です。当院のある富士市・富士宮市地域も車社会ですから、運転をする方は手術を前向きに検討する必要があります。

視力以外にも、手術をするかどうかの判断基準はいくつかありますが、白内障以外の眼の病気があるかどうかは重要なポイントです。たとえば閉塞隅角緑内障や原発閉塞隅角症といった病気がその代表です。これらは普段の生活では自覚症状が全くなく、眼科を受診した際に偶然指摘される場合がほとんどですが、まれに「緑内障発作」とよばれる緊急事態となって初めて病院を受診するケースもあります。
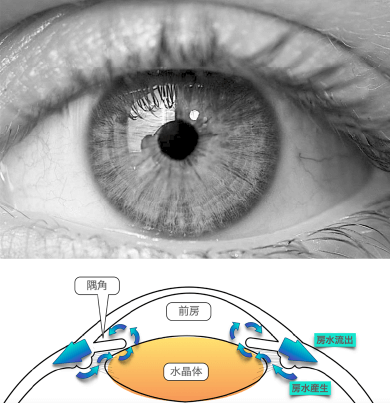
緑内障という病気は聞いたことがあるかもしれませんが、その中に細かい分類があることまでは一般にあまり知られていません。緑内障発作と白内障はどういう関係なのか、図を使ってご説明します。
目の中には、黒目(角膜)と茶目(虹彩)で囲まれた「前房」と呼ばれる空間があります。「隅角」は、この前房の端っこ、つまり黒目と茶目の根元部分で作られる隅にあたる領域を指します。隅角は眼内を満たしている房水という水が流れ出るための排水溝にあたる場所であり、常にここを通して房水が目の外側へと流れ出ています(正確には眼内の壁の内部へ染み出している)。この隅角が狭くなってくると、房水の流れがさまたげられることで眼圧(眼の内圧)が徐々に上がったり、もしくは急激に上がったりすることがあるのです。これが閉塞隅角緑内障や原発閉塞隅角症と呼ばれる病気の仕組みです。隅角が狭いか広いかは人によって異なりますが、もともと隅角が狭いかたが歳をとって白内障が進行してくると、後ろから虹彩が押されて隙間が狭くなり、さらに水の流れが悪くなります。こうして眼圧が上がる、つまり緑内障発作を起こすリスクが高くなるのです。
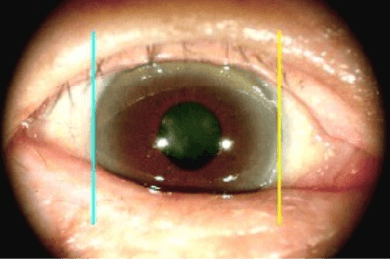
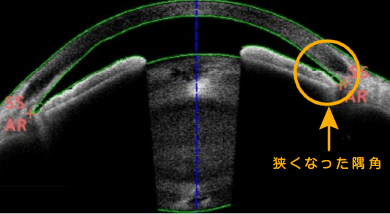
なかじま眼科の実際の症例
(患者さんの許可を得て掲載)
緑内障発作は、突然ひどい頭痛や眼痛、吐き気や視力低下が生じ、患者さんにとっては非常につらい症状となります。その状態で長時間過ごしてしまうと重篤な視力障害が残ることもあるため、発作を起こす前に予防するための治療が大切となります。時間的猶予がある場合には、レーザー虹彩切開術(茶目の周辺側に小さな穴を開けて、房水のバイパスを作る処置)によって一時的に眼圧が下がるような治療をおこないます。しかしこれでは根本的な解決とはならないため、白内障手術をおこなって隅角の空間を広げる必要があります。発作が起こる前の状態ではまだ視力も良く、何も自覚症状がないため、どうしてご自分が手術を受けるべきなのかなかなかご理解いただけないかもしれませんが、地震に備える「防災」のような意味合いが強いとご説明すると、たいていの場合は納得して頂けます。
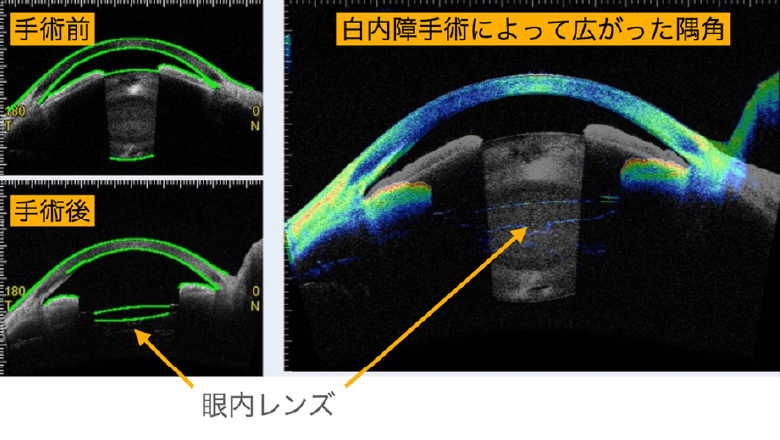
先ほどの症例に白内障手術を施行後
(患者さんの許可を得て掲載)
白内障手術によって隅角が広がれば緑内障発作は起こさなくなります。この「前房が浅い、隅角が狭い目」の白内障手術は通常の手術よりも難易度が高く、経験を積んだ眼科医でなければ安全に完遂できません。手術中に水晶体が破れたり、または水晶体ごと眼底に落下したりといった、やっかいな合併症を起こしやすいためです。なかじま眼科ではこういった症例の手術も頻繁に行っており、合併症が起こった場合に必要となる「硝子体手術」にも対応可能です。
ちなみに隅角が狭いかどうかは、ご自分で鏡を見るだけではわかりません。眼科医が直接検眼したり、上のような専門的な画像検査(前眼部OCT)をしなければ発見できないものですので、ご不安な場合はまず眼科を受診することをお勧めします。
手術って痛くないの?
なかじま眼科ではすべての患者様で局所麻酔(意識がある状態での手術)をおこなっています。麻酔について詳しくはこちらをご覧ください。
現在の眼科医療では局所麻酔での手術が標準的となっており、安全性や麻酔効果は確立しています。実際にほとんどの患者様が「全然痛くなかった」「何も感じなかった」とおっしゃいます。お薬が染みていくときは多少の刺激がありますが、手術中や手術後の痛みに関してはほとんど感じません。
手術中には何か見えているのですか?
手術中は薬によって散瞳(瞳孔が開いた状態)されているためピントがぼやけていますし、顕微鏡の強い光が正面から照っているため、ご自身の眼に具体的に何をどうされているかまでは見えません。医師の手が光の前を横切ったり、何かゴソゴソ動いたりしているのは見えますが、器械が近づいてくるのが直接見えるようなことは無いと考えて大丈夫です。
緊張しやすいんですけど…
手術中は周りの音や医師の声が聞こえる状態ですので、リラックスできるような音楽を流しています(院長(中島拓矢医師)の趣味で、主にジャズです)。また、基本的なこととして、お顔に触ったり器械音が鳴ったりするようなタイミングでは、驚かれないようにお声かけしています。
特に緊張しやすい方には、点滴から弱い鎮静剤を流して少しリラックスしていただき手術をおこなうこともあります。少し眠くなるような感覚です。ただし薬の効果のため数時間頭がぼーっとするため、帰りがけに転倒しないよう注意が必要です。
しかし、いわゆる閉所恐怖症や先端恐怖症の方ですとさすがに局所麻酔で手術をすることはできません。全身麻酔(完全に眠った状態となる麻酔)で手術をおこなっている総合病院などへご紹介させて頂くこともありますので、ご了承ください。
手術のあとはどういう見え方になるの?
これが白内障手術において最も大切なことです。
まず、時間が逆戻りして若い頃と全く同じ見え方にとなるというものではありません。若い頃と決定的に変わるのは、調節力(水晶体が厚みを変えてピントを調節する能力のこと)が完全に失われるという点です。調節力とは、もともと人間の水晶体に備わっている自由に厚みを変える能力のことを指します。水晶体は遠くを見るときには薄くなり、近くを見るときには厚くなることで、ピントが合う位置を自動調整しています(脳と眼が連動しているのです)。
白内障手術を受けると、水晶体の中身が完全になくなり、眼内レンズと入れ替わります。眼内レンズは自分で自由に厚みをかえてピントを合わせることはできません。
ではどのように見えるのかと言うと、どういった種類の眼内レンズを使うかによって術後の見え方が大きく異なります。
眼内レンズの種類には、大きくわけて単焦点眼内レンズと多焦点眼内レンズがあります。
単焦点眼内レンズを使った場合、ピントが合う距離が狭く限定されますが、その設定された距離は非常に質の高い見え方となります。白内障以外の眼の病気(緑内障や糖尿病網膜症、毛様小帯断裂など)のある患者様でも一定の水準の見え方が得られ、手術自体の難易度もさほど高く無いというメリットがあります。結果が安定していて扱いやすい材料であり、広く一般的に用いられています。また、保険適応であるため治療費が抑えられるというメリットもあります。しかし最大の弱点は、焦点の合う距離が1箇所だけであること。つまり設定外のピントの合わない距離は眼鏡をかけないとぼやけて見えてしまうということです。遠くが見えるような手術をすると手元がぼやけて見えるし、逆に手元が見えるような手術をすると遠くがぼやけて見えます。もともとの眼が近視か遠視かなどによって異なりますが、遠くか近くかのどちらかが見えるように選ばなければなりません。
一方で多焦点眼内レンズは、単焦点眼内レンズの弱点を補うように作られたレンズです。ピントの合った距離が遠くから近くまで幅広くなるため、眼鏡をかける頻度を大幅に減らすことができます。老眼を治療することができる、と表現するとわかりやすいかもしれません。仕事や趣味の都合でなるべく眼鏡を使いたくないような方や、長年コンタクトレンズや眼鏡に頼ってきたため手術を契機にそれらから解放されたい、というお悩みがある方にとっては大変有益で、おすすめの眼内レンズとなります。
見え方のイメージは以下のようになります。


画像提供:Alcon
これを聞くと、「なんだ、多焦点の方が良いに決まっているじゃないか」と思われるかもしれませんが、注意点もあります。たしかに多焦点眼内レンズの技術は素晴らしいもので、実際にこれを使って手術を受けたほとんどの方が眼鏡を全く使わない、もしくはほとんど使わないような生活を得ることができています。ただし、誰でも多焦点眼内レンズがぴったり合うかどうか、というのはまた別問題です。
まず、多焦点眼内レンズの場合、治療費が高額となります。なかじま眼科では厚生労働省が認可した選定療養制度の多焦点眼内レンズのみを取り扱っておりますので、手術・診察・検査費用については保険がききます。しかし眼内レンズ代金の部分だけは患者さんの自己負担となりますので、実際には片眼あたり17万円~31万円の上乗せ料金がかかります。(※なかじま眼科では患者さんごとの治療総額を事前に必ず明示してお伝えしています。当たり前のことですが、口頭だけで伝えたり、きちんと費用を伝えないまま治療したりといったことは致しません。眼内レンズの種類ごとに料金をお示しし、ご説明させて頂きます。)
また、多焦点眼内レンズには二つの見え方の大きな特徴があります。ひとつは「ハロー・グレア」という光のにじみが生じる、ということです。光が尾を引いてキラキラ輝いて見えるのがグレア、湿度の高い夏の夜に街灯を見上げた時のようなぼんやりとした光の輪っかがハローです。これらは構造上どうしても避けられないことなので、どのメーカーのどの種類のレンズを使ってもある程度は生じるものとお考えください。近年主流となっている多焦点眼内レンズ(なかじま眼科でも導入しています)は、10年くらい前の多焦点と比べると大幅に見え方が改善していますが、それでもハロー・グレアが全く生じないかと言われたらそんなことはありません。特に夜間運転するような職業、たとえばタクシーやトラックの運転手の方ですと、光のまぶしさとして気になってしまうおそれがあります。そのためなかじま眼科ではタクシー運転手、トラック運転手の方には多焦点眼内レンズをお勧めしておりません。



画像提供:エイエムオー・ジャパン
株式会社
また、もうひとつの特徴である「コントラスト感度の低下」にも注意が必要です。コントラスト感度とは色の濃淡を見分ける力のことですが、これがわずかに落ちる可能性があります。コントラスト感度が低下した見え方というのは、なんとなくはっきりしない、なんとなくかすんだ感じと言われます。こちらは、たとえば画家や写真家、歯科医師などで支障となる場合があります。


こういった多焦点眼内レンズのデメリットの部分は、患者さんによって感じやすい眼かどうかというのが異なります。これを判断するための材料として、眼の適応検査を行いあらゆる箇所を調べる必要があるのです。
特に当院でも重要視しているのは、前眼部OCTによる乱視検査と、眼底OCTによる網膜疾患の検知です。精密な検査機器で丁寧に診察を行うことで、多焦点眼内レンズが合わないタイプの患者さんを事前に見つけ出すことが可能です。
また、ハロー・グレアやコントラスト感度低下は、通常手術を受けてから数週間程度で脳が順応し、気にならなくなる場合がほとんどです。そもそも白内障自体が光のにじみやコントラスト感度の低下を引き起こしているため、これを治療するわけですからむしろ綺麗になるとも考えられます。よほど神経質な方でない限りはまず心配ありません。
なるべく自然によく見えるようになりたい、というのは人類の永遠のテーマとも言えます。「単焦点か多焦点、どちらが良いか?」というのは、手術を受ける上で患者様に最も考えて頂きたいところです。ちょっと聞いただけですべてが理解できる方はまずいませんから、時間をかけてじっくり悩んで頂いて良いところと考えています。患者様ごとに適応となるレンズが違いますので、よくご相談しながらレンズを決めています。
一般的に、白内障手術を受けたあとにはどういう種類のレンズを使用してもきれいにみえるようになります。ドライブのとき青空の色が鮮やかに感じられるとか、大好きだった小説の文字がはっきり読めるとか、孫の結婚式に眼鏡をかけないで出席できたとか……術後の患者さんからいただく声は我々の喜びですし、手術を続ける励みにもなっています。
いろいろ不安なのですが・・・
初めてのことでしょうから不安になって当然ですし、わからないことだらけだと思います。白内障手術は人生に一度きりですから、大切に考えて頂きたいと思っています。なるべく良く見えるよう力を尽くしてお手伝いさせて頂きますので、お気軽にお問い合わせください。
手術は誰が執刀するんですか?
なかじま眼科では、術前の診察、検査結果の説明、眼内レンズの種類のご相談、手術、術後の診察(アフターケア)まで、すべて院長(中島拓矢医師)が責任をもっておこなっています。患者さんにとっては同じ医者に何度も診察してもらったり症状を聞いてもらったりする方が安心できますし、お会いするうちに緊張もほぐれてくると思います。疑問やご意見がありましたらぜひお教えください。



